
معرفی انواع بیماری های مقاربتی
sexually transmitted disease (STD)
یا
sexually transmitted infection(STI)
انواع بیماری های مقاربتی (STD) بسیار شایع هستند و در اثر عفوت های باکتریایی و یا انگلی سلامت انسان را با خطر روبرو می سازند و با آموزشی و رعایت بهداشت قابل پیشگیری هستند.
اگر نیاز دارید با بیماری های آمیزشی، علائم، تشخیص و درمان آنها، نظیر: کلامیدیا، سوزاک، سیفلیس، تریکومونیازیس، تبخال، زگیل ناحیه تناسلی، التهاب لگن، ایدز، هپاتیت B، واژینوز باکتریایی (BV) آشنا شوید همراه تستا باشید.
فهرست مطالب
بیماری های مقاربتی چیست؟
بیماری های آمیزشی (STD) به عنوان عفونت های مقاربتی (STIs) نیز شناخته می شوند، بسیار شایع هستند. عفونت مقاربتی (STI) یک ویروس، باکتری، قارچ یا انگل است که افراد می توانند از طریق تماس جنسی به آن مبتلا شوند.
عفونت های مقاربتی (STIs) و بیماری های مقاربتی (STDs) در واقع یک چیز نیستند.
عفونت – زمانی است که باکتری ها، ویروس ها یا انگل ها به بدن حمله می کنند – قبل از یک بیماری قرار می گیرد.
و در حالی که عفونت ممکن است علائم را به صفر برساند، یک بیماری معمولاً همیشه با علائم واضح همراه است.
بیماری های مقاربتی از طریق رابطه جنسی واژینال، دهانی و مقعدی از فردی به فرد دیگر منتقل می شود. آنها همچنین می توانند از طریق تماس فیزیکی نزدیک نیز انتقال داده شوند، اگرچه خیلی رایج نیست.
بیماری های مقاربتی در همه موارد علائمی ایجاد نمی کنند یا ممکن است فقط علائم خفیف ایجاد کنند. بنابراین ممکن است عفونت داشته باشید و آن را ندانید. به همین دلیل است که در صورت داشتن رابطه جنسی، انجام آزمایش STD مهم است. اگر تشخیص STD مثبت دریافت کردید، بدانید که همه آنها با دارو قابل درمان هستند و برخی کاملاً قابل درمان هستند.
ده ها بیماری مقاربتی وجود دارد. برخی از بیماری های آمیزشی مانند سیفلیس، سوزاک و کلامیدیا عمدتاً از طریق تماس جنسی منتقل می شوند. سایر بیماری ها، از جمله زیکا، ابولا و mpox، می توانند از طریق جنسی منتقل شوند، اما اغلب از راه های دیگری غیر از رابطه جنسی منتقل می شوند.
STD و آمار جهانی
روزانه بیش از ۱ میلیون عفونت مقاربتی (STI) در سراسر جهان اکتسابی می شود که اکثریت آنها بدون علامت هستند.
هر سال حدود ۳۷۴ میلیون عفونت جدید با ۱ مورد از ۴ بیماری مقاربتی قابل درمان وجود دارد: کلامیدیا، سوزاک، سیفلیس و تریکومونیازیس.
تخمین زده می شود که بیش از ۵۰۰ میلیون نفر بین ۱۵ تا ۴۹ سال به عفونت دستگاه تناسلی با ویروس هرپس سیمپلکس (HSV یا هرپس) مبتلا باشند.
عفونت ویروس پاپیلومای انسانی (HPV) با بیش از ۳۱۱۰۰۰ مرگ و میر ناشی از سرطان دهانه رحم در هر سال همراه است.
تخمین زده شد که در سال ۲۰۱۶ تقریباً ۱ میلیون زن باردار به سیفلیس مبتلا شده اند که منجر به بیش از ۳۵۰۰۰۰ پیامد نامطلوب تولد شده است.
بیماریهای مقاربتی از طریق انگ، ناباروری، سرطانها و عوارض بارداری تأثیر مستقیمی بر سلامت جنسی و باروری دارند و میتوانند خطر ابتلا به HIV را افزایش دهند.
مقاومت دارویی یک تهدید بزرگ برای کاهش بار بیماری های آمیزشی در سراسر جهان است.
بیش از ۳۰ باکتری، ویروس و انگل مختلف شناخته شده است که از طریق تماس جنسی از جمله رابطه جنسی واژینال، مقعدی و دهانی منتقل می شوند. برخی از انواع بیماری های مقاربتی نیز می توانند در دوران بارداری، زایمان و شیردهی از مادر به کودک منتقل شوند. هشت عامل بیماری زا با بیشترین شیوع STI مرتبط هستند. از این تعداد، ۴ مورد در حال حاضر قابل درمان هستند: سیفلیس، سوزاک، کلامیدیا و تریکومونیازیس. ۴ مورد دیگر عفونت های ویروسی غیرقابل درمان هستند: هپاتیت B، ویروس هرپس سیمپلکس (HSV)، HIV و ویروس پاپیلومای انسانی (HPV).
علاوه بر این، شیوع عفونت های جدید که می تواند از طریق تماس جنسی به دست آید مانند آبله میمون، شیگلا سونئی، نایسریا مننژیتیدیس، ابولا و زیکا و همچنین ظهور مجدد بیماری های مقاربتی نادیده گرفته شده مانند لنفوگرانولوم ونروم.
بیماری های مقاربتی تأثیر عمیقی بر سلامت جنسی و باروری در سراسر جهان دارد. آمار بیماری های آمیزشی بر اساس گزارش سازمان بهداشت جهانی (WHO) در سال ۲۰۲۰ در جدول زیر ارائه شده است:
نوع بیماری | آمار تقریبی بیماری های مقاربتی | سال آماری |
تبخال تناسلی | ۴۹۰ میلیون نفر | ۲۰۱۶ میلادی |
بیماری عفونت HPV | ۳۰۰ میلیون نفر | ۲۰۱۶ میلادی |
هپاتیت B | ۲۹۶ میلیون نفر | ۲۰۱۶ میلادی |
عفونت بر اساس بیماری مقاربتی | ۳۷۴ میلیون نفر | ۲۰۱۶ میلادی |
بیماری کلامیدیا | ۱۲۹ میلیون نفر | ۲۰۲۰ میلادی |
بیماری سوزاک | ۸۲ میلیون نفر | ۲۰۲۰ میلادی |
بیماری سیفلیس | ۷.۱ میلیون نفر | ۲۰۲۰ میلادی |
بیماری تریکومونیازیس | ۱۵۶ میلیون نفر | ۲۰۲۰ میلادی |
بیماری های مقاربتی می توانند عواقب جدی فراتر از تأثیر فوری خود عفونت داشته باشند. بیماری های آمیزشی مانند تبخال، سوزاک و سیفلیس می توانند خطر ابتلا به HIV را افزایش دهند.
انتقال بیماریهای مقاربتی از مادر به کودک میتواند منجر به مردهزایی، مرگ نوزاد، تولد نوزاد با وزن کم و نارس، سپسیس، ورم ملتحمه نوزادان و ناهنجاریهای مادرزادی شود. عفونت HPV باعث سرطان دهانه رحم و سایر سرطان ها می شود.
هپاتیت B منجر به مرگ ۸۲۰۰۰۰ نفر در سال ۲۰۱۹ شد که بیشتر آنها به دلیل سیروز و کارسینوم کبدی بودند. بیماری های مقاربتی مانند سوزاک و کلامیدیا از علل اصلی بیماری التهابی لگن و ناباروری در زنان هستند.
علائم STD
اگر STD با یک STI علامتی شروع شود، ممکن است ابتدا علائم زیر را تجربه کنید:
- درد یا ناراحتی در حین فعالیت جنسی یا ادرار کردن
- زخم ها، برجستگی ها یا بثورات روی یا اطراف واژن، آلت تناسلی، بیضه ها، مقعد، باسن، ران ها یا دهان
- ترشح یا خونریزی غیر معمول از آلت تناسلی یا واژن
- بیضه های دردناک یا متورم
- خارش در داخل یا اطراف واژن
- پریودهای غیرمنتظره یا خونریزی بعد از فعالیت جنسی
اما به یاد داشته باشید که همه بیماری های مقاربتی علائمی ندارند.
اگر STI به STD تبدیل شود، علائم می تواند متفاوت باشد. برخی از آنها ممکن است مشابه موارد فوق باشد، مانند درد در هنگام فعالیت جنسی، درد در هنگام ادرار و پریودهای نامنظم یا دردناک.
اما علائم دیگر می توانند کاملاً متفاوت باشند و به STD بستگی دارند. آنها می توانند شامل موارد زیر باشند:
- تب
- درد مکرر
- خستگی
- از دست دادن حافظه
- تغییر در بینایی یا شنوایی
- حالت تهوع
- کاهش وزن
- توده یا تورم منبع مورد اعتماد
علل زمینه ای STD
این عفونتها معمولاً از طریق تماس جنسی منتقل میشوند، از جمله از طریق مایعات بدن یا تماس پوستی از طریق رابطه جنسی واژینال، دهانی و مقعدی.
برخی از آنها هرگز به بیماری تبدیل نمی شوند، به خصوص اگر درمان شوند، و حتی می توانند خود به خود از بین بروند.
اما اگر پاتوژنهایی که باعث عفونت شدهاند به سلولهای بدن آسیب بزنند و عملکرد آن را مختل کنند، STI به STD تبدیل میشود.
انواع بیماری های مقاربتی
بیماری های مقاربتی، از بیماری التهابی لگن (PID)، ناشی از بیماری های مقاربتی مانند کلامیدیا و سوزاک، تا برخی از انواع سرطان، ناشی از ویروس پاپیلومای انسانی (HPV) متغیر هستند.
در زیر به مهمترین بیماری های مقاربتی که باید از آنها آگاه بود اشاره شده است:
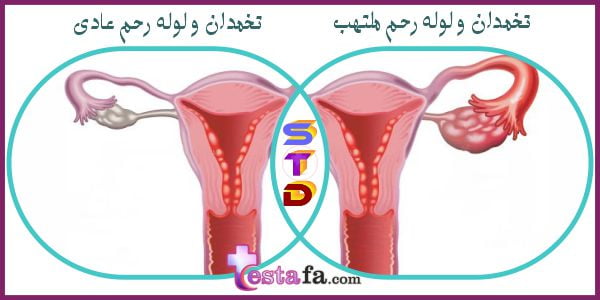
بیماری التهابی لگن
(Pelvic inflammatory disease)
سوزاک، کلامیدیا و تریکومونیازیس از بیماریهای مقاربتی شایع هستند که در صورت عدم درمان میتوانند منجر به PIDTrusted Source شوند.
اما همه موارد PID به دلیل یک بیماری مقاربتی ایجاد نمی شوند، زیرا سایر عفونت های باکتریایی می توانند نقش داشته باشند.
طبق گزارش مرکز کنترل و پیشگیری از بیماری (CDC) حدود ۲.۵ میلیون زن در ایالات متحده سابقه ابتلا به PID در طول عمر خود را دارند.
اگرچه این عفونت اندام های تناسلی زنانه به عنوان یک بیماری طبقه بندی می شود، اما برخی از افراد هیچ علامتی ندارند.
علائم التهابی لگن
کسانی که علائم دارند ممکن است این موارد را تجربه کنند:
- درد لگن یا پایین شکم
- درد در هنگام رابطه جنسی نفوذی واژینال یا هنگام ادرار کردن
- خونریزی نامنظم، شدید یا دردناک واژن
- ترشحات غیر معمول واژن
- حالت تهوع
- درجه حرارت بالا
اگر به اندازه کافی زود تشخیص داده شود، آنتی بیوتیک ها می توانند با موفقیت PID را درمان کنند. با این حال، آنتی بیوتیک ها هیچ گونه اسکار روی لوله های فالوپ که ممکن است رخ داده باشد را درمان نمی کنند.
این اسکار می تواند حاملگی خارج از رحم را بیشتر محتمل کند و همچنین با ناباروری مرتبط است، به طوری که از هر ۱۰ نفر مبتلا به PID، ۱ نفر در نتیجه نابارور می شود.
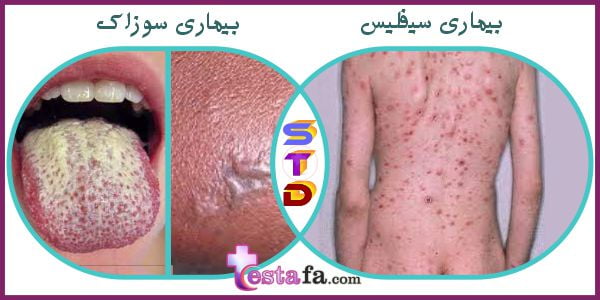
سیفلیس ثالثیه
(Tertiary syphilis)
مراحل اولیه سیفلیس – یک عفونت نسبتاً غیر معمول – یک STI در نظر گرفته می شود.
عفونت ابتدا به صورت یک یا چند زخم کوچک گرد در ناحیه تناسلی، مقعد یا دهان ظاهر می شود. در صورت عدم درمان، سیفلیس به مرحله نهفته منتقل می شود که هیچ علامتی ندارد.
با این حال، حدود یک چهارم افراد از اینجا به سیفلیس ثالثیه مبتلا می شوند – فرآیندی که ممکن است بین ۱۰ تا ۳۰ سال پس از عفونت اولیه طول بکشد.
علائم سیفلیس
این بیماری می تواند عواقب جدی برای چندین سیستم اندام در بدن داشته باشد که منجر به موارد زیر می شود:
- از دست دادن بینایی
- از دست دادن شنوایی
- از دست دادن حافظه
- شرایط سلامت روان
- عفونت های مغز یا نخاع
- بیماری قلبی
هرچه سفلیس زودتر تشخیص داده شود و درمان شود، آسیب کمتری به آن وارد می شود.
در حالی که تزریق پنی سیلین به طور معمول برای درمان سیفلیس سوم و حذف باکتری ها از بدن استفاده می شود، آنها نمی توانند هیچ آسیبی را که قبلاً رخ داده است، معکوس کنند.
البته، اگر بیماری باعث ایجاد مشکلاتی در اندامهای اصلی مانند قلب شود، ممکن است به داروها و روشهای دیگری نیاز باشد.
سرطان
(cancer)
اگرچه برخی از گونههای HPV تمایلی به ایجاد بیماری ندارند، سویههای دیگر میتوانند باعث تغییرات غیرطبیعی سلولی شوند.
سویه های دیگر HPV می تواند منجر به سرطان شود، از جمله:
- سرطان دهان
- سرطان دهانه رحم
- سرطان فرج
- سرطان آلت تناسلی
- سرطان مقعد
بر اساس منبع معتبر موسسه ملی سرطان، اکثر موارد سرطان مرتبط با HPV در ایالات متحده توسط HPV 16 و HPV 18 ایجاد می شود.
HPV باعث تقریباً همه سرطانهای دهانه رحم و همچنین بیش از ۹۰ درصد سرطانهای مقعد، ۷۵ درصد سرطانهای واژن و بیش از ۶۰ درصد سرطانهای آلت تناسلی میشود.
علائم این سرطان ها بسته به جایی که در بدن تاثیر می گذارند متفاوت است. تورم و توده، خونریزی و درد می تواند شایع باشد.
اگر سرطان زود تشخیص داده شود، درمان آن با شیمی درمانی، رادیوتراپی یا جراحی اغلب آسان تر است.
برخی از آزمایشات غربالگری برای تشخیص تغییرات سلولی پیش سرطانی ناشی از HPV وجود دارد.
سوزاک
(Gonorrhea)
افرادی که از نظر جنسی فعال هستند ممکن است به سوزاک، یک بیماری شایع، قابل درمان و مقاربتی (STD) مبتلا شوند.
سوزاک یک بیماری مقاربتی است که می تواند باعث عفونت در ناحیه تناسلی، راست روده و گلو شود. به خصوص در بین جوانان ۱۵ تا ۲۴ ساله بسیار شایع است.
سوزاک چگونه پخش می شود؟
شما می توانید با داشتن رابطه جنسی واژینال، مقعدی یا دهانی با فردی که سوزاک دارد، به سوزاک مبتلا شوید. یک فرد باردار مبتلا به سوزاک می تواند این عفونت را در حین زایمان به نوزاد خود منتقل کند.
چگونه بفهمم که سوزاک دارم؟
سوزاک اغلب هیچ علامتی ندارد، اما میتواند باعث مشکلات جدی سلامتی شود، حتی بدون علامت.
اکثر زنان مبتلا به سوزاک هیچ علامتی ندارند. حتی زمانی که یک زن علائمی دارد، اغلب خفیف است و ممکن است با عفونت مثانه یا واژن اشتباه گرفته شود. علائم در زنان می تواند شامل موارد زیر باشد:
گروه مبتلا به سوزاک | علائم |
در اکثریت زنان | · هیچ علامتی ندارد و یا خیلی خفیف. · گاهی با عفونت مثانه یا واژن اشتباه گرفته می شود. |
زنان در موارد خاص | · احساس درد یا سوزش هنگام ادرار کرد. · افزایش ترشحات واژن. · خونریزی واژینال بین پریودها. |
مردان | · احساس سوزش هنگام ادرار کردن. · ترشحات سفید، زرد یا سبز از آلت تناسلی. · بیضه های دردناک یا متورم (اگرچه کمتر رایج است). |
سوزاک منجر به عفونت رکتوم | · ترشح. · خارش مقعد. · درد. · خون ریزی. · حرکات روده دردناک. |
چگونه پزشک متوجه می شود که من سوزاک دارم؟
اغلب اوقات، پزشک از نمونه ادرار برای تشخیص سوزاک استفاده می کند. با این حال، اگر رابطه جنسی دهانی و/یا مقعدی داشتهاید، پزشک ممکن است از سوابها برای جمعآوری نمونهها از گلو و/یا رکتوم استفاده کند. در برخی موارد، پزشک ممکن است از یک سواب برای جمعآوری نمونه از مجرای ادرار مرد (کانال ادرار) یا دهانه رحم زن (باز شدن به رحم) استفاده کند.
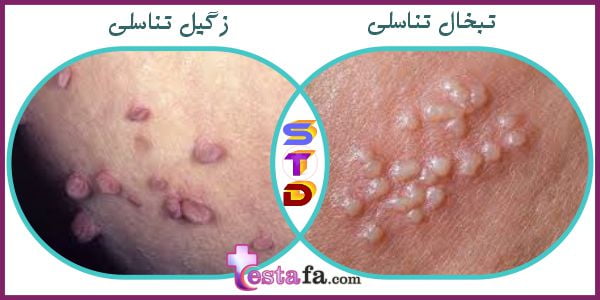
زگیل ناحیه تناسلی
(Genital warts)
برخی از گونه های کم خطر HPV می توانند باعث بیماری به نام زگیل تناسلی شوند.
این برجستگی های همرنگ پوست یا سفید در ناحیه تناسلی یا مقعد ظاهر می شوند و سالانه بیش از ۳۵۰۰۰۰ نفر به آن ها مبتلا می شوند. آن ها قابل درمان هستند، اما ویروس ایجاد کننده آنها ممکن است باقی بماند. در برخی موارد، HPV خود به خود از بین می رود.
زگیل تناسلی نیز می تواند خود به خود از بین برود، اما ممکن است دوباره عود کند. اگر می خواهید آن ها را بردارید، گزینه ها از انجماد یا سوزاندن تا استفاده از کرم یا مایع شیمیایی متغیر است.
HPV و سرطان
اگرچه برخی از گونههای HPV تمایلی به ایجاد بیماری ندارند، سویههای دیگر میتوانند باعث تغییرات غیرطبیعی سلولی شوند.
سویه های دیگر HPV می تواند منجر به سرطان شود، از جمله:
- سرطان دهان
- سرطان دهانه رحم
- سرطان فرج
- سرطان آلت تناسلی
- سرطان مقعد
بر اساس منبع معتبر موسسه ملی سرطان، اکثر موارد سرطان مرتبط با HPV در ایالات متحده توسط HPV 16 و HPV 18 ایجاد می شود.
HPV باعث تقریباً همه سرطانهای دهانه رحم و همچنین بیش از ۹۰ درصد سرطانهای مقعد، ۷۵ درصد سرطانهای واژن و بیش از ۶۰ درصد سرطانهای آلت تناسلی میشود.
علائم این سرطان ها بسته به جایی که در بدن تاثیر می گذارند متفاوت است. تورم و توده، خونریزی و درد می تواند شایع باشد.
اگر سرطان زود تشخیص داده شود، درمان آن با شیمی درمانی، رادیوتراپی یا جراحی اغلب آسان تر است.
برخی از آزمایشات غربالگری برای تشخیص تغییرات سلولی پیش سرطانی ناشی از HPV وجود دارد.
تبخال تناسلی
(Genital Herpes)
افرادی که از نظر جنسی فعال هستند ممکن است به تبخال تناسلی، یک بیماری شایع مقاربتی (STD) مبتلا شوند
تبخال تناسلی چیست؟
تبخال تناسلی یک بیماری مقاربتی است که توسط دو نوع ویروس ایجاد می شود – ویروس هرپس سیمپلکس نوع ۱ (HSV-1) و ویروس هرپس سیمپلکس نوع ۲ (HSV-2).
تبخال دهان چیست؟
HSV-1 اغلب باعث تبخال دهان می شود که می تواند منجر به تبخال یا تاول های تب بر روی دهان یا اطراف آن شود. با این حال، اکثر افراد مبتلا به تبخال دهان هیچ علامتی ندارند. اکثر افراد مبتلا به تبخال دهان در دوران کودکی یا بزرگسالی از تماس غیر جنسی با بزاق به آن مبتلا می شوند.
آیا بین تبخال تناسلی و تبخال دهان ارتباطی وجود دارد؟
بله. تبخال دهان ناشی از HSV-1 می تواند از طریق رابطه جنسی دهانی از دهان به اندام تناسلی سرایت کند. به همین دلیل است که برخی از موارد تبخال تناسلی به دلیل HSV-1 است.
تبخال تناسلی چقدر شایع است؟
تبخال تناسلی در ایالات متحده شایع است. در سال ۲۰۱۸، تخمین های CDC نشان می دهد که ۵۷۲۰۰۰ عفونت جدید تبخال تناسلی در ایالات متحده در بین افراد ۱۴ تا ۴۹.۱ ساله وجود داشته است.
تبخال تناسلی چگونه پخش می شود؟
شما می توانید با داشتن رابطه جنسی واژینال، مقعدی یا دهانی با فردی که عفونت دارد، به تبخال تناسلی مبتلا شوید. در صورت تماس با موارد زیر می توانید به تبخال مبتلا شوید:
- زخم تبخال.
- بزاق شریک مبتلا به عفونت تبخال دهان.
- مایعات تناسلی از شریک مبتلا به عفونت تبخال تناسلی.
- پوست در ناحیه دهان شریک مبتلا به تبخال دهان.
- پوست در ناحیه تناسلی شریک جنسی مبتلا به تبخال تناسلی.
شما همچنین می توانید تبخال تناسلی را از شریک جنسی که زخم قابل مشاهده ای ندارد یا از عفونت خود بی اطلاع است، بگیرید. همچنین در صورت داشتن رابطه جنسی دهانی از شریک مبتلا به تبخال دهان، ممکن است به تبخال تناسلی مبتلا شوید.
از روی صندلی توالت، ملافه یا استخر به تبخال مبتلا نخواهید شد. همچنین با دست زدن به اشیاء مانند ظروف نقره، صابون یا حوله، آن را دریافت نمی کنید.
زخم های تبخال معمولاً به صورت یک یا چند تاول روی یا اطراف اندام تناسلی، راست روده یا دهان ظاهر می شوند. تاول ها می شکند و زخم های دردناکی ایجاد می کنند که ممکن است یک هفته یا بیشتر طول بکشد تا بهبود یابد. علائم شبه آنفولانزا (مانند تب، بدن درد، یا غدد متورم) نیز ممکن است در اولین شیوع ظاهر شوند.
افرادی که شیوع اولیه تبخال را تجربه می کنند، ممکن است شیوع های مکرر داشته باشند، به خصوص اگر HSV-2 داشته باشند. با این حال، طغیانهای مکرر معمولاً کوتاهتر و شدیدتر از شیوع اول هستند. اگرچه تبخال تناسلی یک عفونت مادام العمر است، اما ممکن است با گذشت زمان تعداد شیوع آن کاهش یابد.
پزشک ممکن است تبخال تناسلی را با نگاه کردن به زخم های موجود تشخیص دهد. همچنین می توانند نمونه ای از زخم (ها) گرفته و آن را آزمایش کنند. اگر زخم وجود نداشته باشد، ممکن است از آزمایش خون برای جستجوی آنتی بادی های HSV استفاده شود.
واژینوز باکتریایی
(Bacterial Vaginosis)
واژینوز باکتریایی یک بیماری شایع، قابل درمان واژن است. BV می تواند شانس شما را برای ابتلا به یک بیماری مقاربتی (STD) افزایش دهد.
واژینوز باکتریایی (BV) چیست؟
واژینوز باکتریایی (BV) زمانی اتفاق میافتد که تعداد زیادی باکتری خاص در واژن وجود داشته باشد که باعث تغییر تعادل طبیعی باکتری ها در واژن می شود.
BV چقدر رایج است؟
BV شایع ترین بیماری واژن در زنان ۱۵ تا ۴۴ ساله است.
BV چگونه گسترش می یابد؟
محققان علت BV را نمی دانند. با این حال، ما می دانیم که این بیماری اغلب در افرادی که از نظر جنسی فعال هستند رخ می دهد. BV نتیجه عدم تعادل باکتری های “خوب” و “مضر” در واژن است. دوش واژن، استفاده نکردن از کاندوم و داشتن شریک جنسی جدید یا چندگانه می تواند تعادل طبیعی باکتری های واژن را به هم بزند و خطر ابتلا به BV را افزایش دهد.
مشخص نیست که رابطه جنسی چگونه باعث BV می شود. همچنین هیچ تحقیقی وجود ندارد که نشان دهد درمان شریک جنسی بر ابتلای فرد به BV تأثیر می گذارد. داشتن BV می تواند شانس ابتلا به سایر بیماری های مقاربتی را افزایش دهد.
BV به ندرت بر افرادی که هرگز رابطه جنسی نداشته اند تأثیر می گذارد.
BV از توالت فرنگی، رختخواب یا استخرهای شنا انتقال نمی یابد.
چگونه می توانم از ابتلا به BV جلوگیری کنم؟
اقدامات پیشگیری اولیه زیر ممکن است به کاهش خطر ابتلا به BV کمک کند:
- نداشتن رابطه جنسی.
- محدود کردن تعداد شرکای جنسی
- نگرفتن دوش واژن.
- استفاده صحیح از کاندوم در هر بار رابطه جنسی.
هنگام بارداری چگونه BV بر کودک تأثیر می گذارد؟
درمان BV در دوران بارداری بسیار مهم است. اگر باردار هستید و مبتلا به BV هستید، احتمال اینکه نوزادتان زودتر (نارس) یا با وزن کم به دنیا بیاید، بیشتر است. وزن کم هنگام تولد به معنای داشتن نوزادی با وزن کمتر از ۵.۵ پوند در هنگام تولد است.
چگونه بفهمم که BV دارم؟
بسیاری از افراد مبتلا به BV علائمی ندارند. اگر علائمی دارید، ممکن است شامل موارد زیر باشد:
- ترشحات رقیق سفید یا خاکستری واژن.
- درد، خارش یا سوزش در واژن.
- بوی قوی ماهی مانند، به خصوص پس از رابطه جنسی.
- سوزش هنگام ادرار کردن.
- خارش در اطراف بیرون واژن.
چگونه پزشک متوجه می شود که آیا من BV دارم؟
پزشک واژن شما را برای علائم ترشح معاینه می کند. آنها همچنین می توانند نمونه ای از مایع واژن را برای تعیین وجود BV آزمایش کنند.
آیا درمانی برای BV وجود دارد؟
پزشک می تواند BV را با آنتی بیوتیک ها درمان کند. اگر علائمی دارید، باید توسط پزشک بررسی و درمان شوید. مهم است که تمام داروهایی را که پزشک تجویز می کند، مصرف کنید، حتی اگر علائم شما از بین بروند. همچنین درمان ممکن است خطر ابتلا به سایر بیماری های مقاربتی را کاهش دهد. BV حتی پس از درمان نیز می تواند عود کند.
شریک جنسی مرد زنان مبتلا به BV نیازی به درمان ندارند. با این حال، BV می تواند بین شرکای جنسی زن گسترش یابد.
اگر تحت درمان قرار نگیرم چه اتفاقی می افتد؟
گاهی اوقات، BV بدون درمان از بین می رود. با این حال، درمان می تواند به جلوگیری از افزایش احتمال برخی از خطرات جدی سلامت مرتبط با BV کمک کند، از جمله:
- ابتلا یا انتقال HIV.
- در صورت ابتلا به BV در دوران بارداری، زایمان زودرس نوزاد خود را انجام دهید.
- ابتلا به سایر بیماری های مقاربتی مانند کلامیدیا و سوزاک. این باکتری ها می توانند باعث بیماری التهابی لگن (PID) شوند که می تواند بچه دار شدن را برای شما دشوار کند.
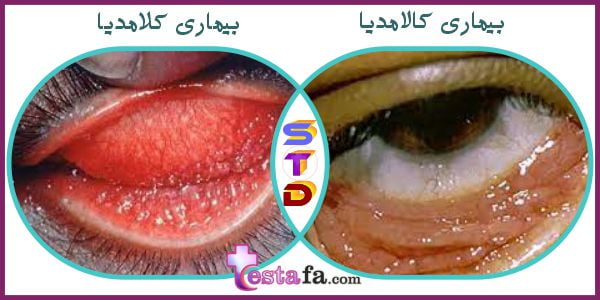
کلامیدیا
(Chlamydia)
افرادی که از نظر جنسی فعال هستند ممکن است به کلامیدیا، یک بیماری شایع، قابل درمان و مقاربتی (STD) مبتلا شوند
کلامیدیا یک بیماری مقاربتی شایع است که می تواند باعث عفونت در مردان و زنان شود. می تواند باعث آسیب دائمی به دستگاه تناسلی زن شود و باردار شدن را دشوار یا غیرممکن کند. کلامیدیا همچنین می تواند باعث حاملگی خارج از رحم بالقوه کشنده شود (بارداری خارج از رحم).
کلامیدیا چگونه پخش می شود؟
شما می توانید با داشتن رابطه جنسی واژینال، مقعدی یا دهانی با فردی که کلامیدیا دارد به کلامیدیا مبتلا شوید. همچنین، حتی اگر شریک جنسی شما انزال نداشته باشد، همچنان می توانید به کلامیدیا مبتلا شوید. یک فرد باردار مبتلا به کلامیدیا می تواند در هنگام زایمان این عفونت را به نوزاد خود منتقل کند.
چگونه می توانم خطر ابتلا به کلامیدیا را کاهش دهم؟
تنها راه برای جلوگیری کامل از بیماری های مقاربتی این است که رابطه جنسی واژینال، مقعدی یا دهانی نداشته باشید.
اگر از نظر جنسی فعال هستید، موارد زیر می توانند شانس ابتلا به کلامیدیا را کاهش دهند:
- قرار گرفتن در یک رابطه طولانی مدت متقابل تک همسری با شریکی که آزمایش شده و کلامیدیا ندارد.
- استفاده صحیح از کاندوم در هر بار رابطه جنسی.
آیا در خطر ابتلا به کلامیدیا هستم؟
افراد فعال جنسی می توانند از طریق رابطه جنسی واژینال، مقعدی یا دهانی بدون کاندوم با شریکی که کلامیدیا دارد به کلامیدیا مبتلا شوند.
جوانان فعال جنسی در معرض خطر بیشتری برای ابتلا به کلامیدیا هستند. این به دلیل رفتارها و عوامل بیولوژیکی رایج در بین جوانان است. مردان همجنس گرا و دوجنسه نیز در معرض خطر هستند زیرا کلامیدیا می تواند از طریق رابطه جنسی دهانی و مقعدی گسترش یابد.
اگر از نظر جنسی فعال هستید، صادقانه و صریح با پزشک خود صحبت کنید. از آنها بپرسید که آیا باید برای کلامیدیا یا سایر بیماری های مقاربتی آزمایش شوید. مردان همجنسگرا یا دوجنسه و افراد باردار نیز باید آزمایش کلامیدیا را انجام دهند. اگر شما یک زن فعال از نظر جنسی هستید، باید هر سال آزمایش کلامیدیا را انجام دهید، اگر:
- کمتر از ۲۵ سال سن دارد.
- ۲۵ سال و بالاتر با عوامل خطر، مانند شریک جنسی جدید یا چندگانه، یا شریک جنسی که دارای عفونت مقاربتی است.
بارداری و تاثیر کلامیدیا
اگر باردار هستید و به کلامیدیا مبتلا هستید، می توانید عفونت را در حین زایمان به نوزاد خود بدهید که می تواند باعث عفونت چشم یا ذات الریه در کودک شما شود. ابتلا به کلامیدیا نیز ممکن است احتمال زایمان زودهنگام را افزایش دهد.
اگر باردار هستید، باید در اولین ویزیت قبل از زایمان آزمایش کلامیدیا انجام دهید. در مورد معاینه، آزمایش و درمان صحیح پزشک خود صحبت کنید. آزمایش و درمان بهترین راه برای جلوگیری از مشکلات سلامتی است.
چگونه بفهمم کلامیدیا دارم؟
کلامیدیا اغلب هیچ علامتی ندارد، اما می تواند باعث مشکلات سلامتی جدی شود، حتی بدون علامت. اگر علائم ظاهر شود، ممکن است تا چند هفته پس از رابطه جنسی با شریکی که کلامیدیا دارد ظاهر نشود.
حتی زمانی که کلامیدیا علائمی نداشته باشد، می تواند به سیستم تولید مثل زنان آسیب برساند. زنان با علائم ممکن است علائم زیر را داشته باشند.
- ترشح غیر طبیعی واژن.
- احساس سوزش هنگام ادرار کردن
علائم در مردان می تواند شامل:
- ترشح از آلت تناسلی آنها.
- احساس سوزش هنگام ادرار کردن.
- درد و تورم در یک یا هر دو بیضه (اگرچه کمتر رایج است).
مردان و زنان نیز ممکن است در رکتوم خود به کلامیدیا مبتلا شوند. این امر یا با داشتن رابطه جنسی مقعدی یا با انتشار از یک محل آلوده دیگر (مانند واژن) اتفاق می افتد. در حالی که این عفونت ها اغلب هیچ علامتی ایجاد نمی کنند، می توانند علائم زیر را نشان دهد:
- درد رکتوم.
- خون ریزی.
- یک زخم غیر معمول.
- ترشحات بدبو.
- سوزش هنگام ادرار کردن.
- خونریزی بین پریودها.
آزمایشات آزمایشگاهی می تواند کلامیدیا را تشخیص دهد. پزشک ممکن است از شما بخواهد که یک نمونه ادرار برای آزمایش ارائه دهید، یا ممکن است از یک سواب پنبه ای برای گرفتن نمونه واژینال استفاده کنید .
آیا کلامیدیا درمانی دارد؟
بله، درمان مناسب می تواند کلامیدیا را درمان کند. مهم است که تمام داروهایی را که پزشک به شما می دهد برای درمان عفونت خود مصرف کنید. هنگامی که به درستی مصرف شود، عفونت را متوقف می کند و می تواند احتمال بروز مشکلات در آینده را کاهش دهد. اگرچه دارو عفونت را متوقف می کند، اما هیچ آسیب دائمی ناشی از بیماری را از بین نمی برد.
عفونت مکرر با کلامیدیا شایع است. شما باید حدود سه ماه پس از درمان مجدداً آزمایش انجام دهید، حتی اگر شریک جنسی شما تحت درمان باشد.
اگر درمان نشوم چه اتفاقی می افتد؟
آسیب اولیه ای که کلامیدیا ایجاد می کند اغلب مورد توجه قرار نمی گیرد. با این حال، کلامیدیا می تواند منجر به مشکلات جدی سلامتی شود.
در زنان، کلامیدیا درمان نشده می تواند باعث بیماری التهابی لگن (PID) شود. برخی از عوارض PID عبارتند از:
- تشکیل بافت اسکار که لوله های فالوپ را مسدود می کند.
- حاملگی خارج از رحم (بارداری خارج از رحم).
- ناباروری (ناتوانی در باردار شدن).
- درد طولانی مدت لگن/شکم.
مردان به ندرت مشکلات سلامتی ناشی از کلامیدیا دارند. عفونت می تواند باعث تب و درد در لوله های متصل به بیضه شود. این امر در موارد نادر می تواند منجر به ناباروری شود.
مایکوپلاسما ژنیتالیوم
(Mycoplasma genitalium)
افرادی که از نظر جنسی فعال هستند می توانند به مایکوپلاسما ژنیتالیوم (Mgen)، یک بیماری مقاربتی قابل درمان (STD) مبتلا شوند.
مایکوپلاسما ژنیتالیوم (یا Mgen) یک بیماری مقاربتی است که می تواند باعث عفونت در بین افراد با هر جنسیتی شود. Mgen می تواند دهانه رحم (باز شدن به رحم)، داخل آلت تناسلی (مجرای ادرار) یا راست روده را آلوده کند.
Mgen چگونه پخش می شود؟
شما می توانید با داشتن رابطه جنسی مقعدی یا واژینال بدون کاندوم با فردی که عفونت دارد Mgen دریافت کنید. محققان هنوز در حال تعیین این هستند که آیا شرکای جنسی می توانند Mgen را از طریق رابطه جنسی دهانی پخش کنند یا خیر.
فرد مبتلا به Mgen می تواند عفونت را به فردی منتقل کند، حتی اگر هیچ علامت یا علامتی نداشته باشد.
فردی که علائم دارد ممکن است علائم زیر را داشته باشد.:
- ترشحات واژن.
- احساس سوزش هنگام ادرار کردن.
- ترشح از آلت تناسلی.
همچنین در صورتی که شریک زندگی شما دارای STD یا علائم یکی از آنها باشد، باید به پزشک مراجعه کنید. علائم STD می تواند شامل زخم غیرمعمول، ترشح بدبو، سوزش هنگام ادرار کردن، درد/خونریزی بعد از رابطه جنسی و خونریزی بین قاعدگی باشد.
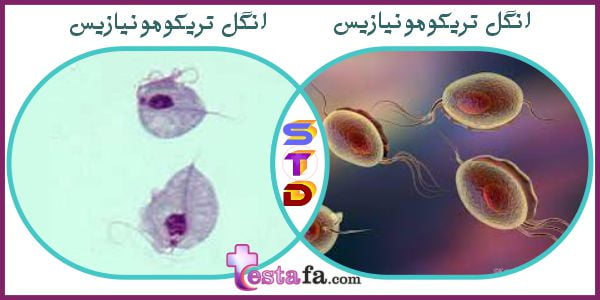
تریکومونیازیس
(Trichomoniasis)
تریکومونیازیس یک بیماری شایع، قابل درمان و مقاربتی (STD) است. اکثر افرادی که به تریکومونیازیس مبتلا هستند هیچ علامتی ندارند.
تریکومونیازیس (یا “تریک”) یک STD بسیار شایع است که در اثر عفونت با تریکوموناس واژینالیس (یک انگل تک یاخته ای) ایجاد می شود. اگرچه علائم متفاوت است، اما بیشتر افرادی که به تریک مبتلا هستند نمی توانند تشخیص دهند که به آن مبتلا هستند.
تریکومونیازیس چقدر شایع است؟
در ایالات متحده، CDC تخمین میزند که بیش از دو میلیون عفونت تریکومونیازیس در سال ۲۰۱۸ وجود داشته است. با این حال، تنها حدود ۳۰ درصد علائم تریک را نشان میدهند. عفونت در زنان بیشتر از مردان است. زنان مسن بیشتر از زنان جوانتر به عفونت مبتلا می شوند.
تریکومونیازیس چگونه پخش می شود؟
افراد فعال جنسی می توانند با داشتن رابطه جنسی بدون کاندوم با شریکی که تریک دارد دچار تریک شوند.
در زنان، عفونت بیشتر در قسمت تحتانی دستگاه تناسلی (فرج، واژن، دهانه رحم یا مجرای ادرار) مشاهده می شود. در مردان، عفونت بیشتر در داخل آلت تناسلی (مجرای ادرار) یافت می شود. در طول رابطه جنسی، انگل معمولا از آلت تناسلی به واژن یا از واژن به آلت تناسلی گسترش می یابد. همچنین می تواند از واژن به واژن دیگر سرایت کند.
علائم و نشانه های تریکومونیازیس چیست؟
حدود ۷۰ درصد از افراد مبتلا به عفونت هیچ علامت یا علامتی ندارند. هنگامی که تریک علائم ایجاد می کند، می تواند از تحریک خفیف تا التهاب شدید متغیر باشد. برخی از افراد در عرض ۵ تا ۲۸ روز پس از ابتلا به عفونت علائم را نشان می دهند. برخی دیگر تا خیلی دیرتر علائم را بروز نمی دهند. علائم می توانند بیایند و بروند.
مردان مبتلا به تریک ممکن است علائم زیر را داشته باشند:
- خارش یا تحریک داخل آلت تناسلی.
- سوزش پس از ادرار کردن یا انزال.
- ترشح از آلت تناسلی.
علائم بیماری تریکومونیازیس
زنان مبتلا به این بیماری ممکن است علائم زیر را داشته باشند:
- خارش، سوزش، قرمزی یا درد اندام تناسلی.
- ناراحتی هنگام ادرار کردن.
- ترشحات واژن شفاف، سفید، زرد یا سبز مایل به سبز (یعنی ترشحات رقیق یا افزایش حجم) با بوی ماهی.
- داشتن تریک می تواند باعث ایجاد احساس ناخوشایند در رابطه جنسی شود.
بدون درمان، عفونت می تواند ماه ها یا حتی سال ها ادامه یابد.
عوارض تریکومونیازیس چیست؟
تریچ می تواند خطر ابتلا یا انتشار سایر عفونت های مقاربتی را افزایش دهد. به عنوان مثال، تریچ میتواند باعث التهاب دستگاه تناسلی شود، ابتلا به HIV را آسانتر کند یا آن را به شریک جنسی منتقل کند.
تریکومونیازیس چگونه بر مادر و جنین تأثیر می گذارد؟
احتمال بچه دار شدن زودهنگام در افراد باردار مبتلا به تریک بیشتر است. همچنین، نوزادان آنها به احتمال زیاد وزن کم هنگام تولد (کمتر از ۵.۵ پوند) دارند.
درمان تریکومونیازیس چیست؟
Trich شایع ترین STD قابل درمان است. یک ارائه دهنده مراقبت های بهداشتی می تواند عفونت را با داروهایی (قرص) که از طریق دهان مصرف می شود، درمان کند. این درمان برای افراد باردار نیز بی خطر است.
اگر درمان تریچ را دریافت کرده و کامل کنید، همچنان می توانید دوباره آن را دریافت کنید. عفونت مجدد در حدود ۱ نفر از ۵ نفر در عرض ۳ ماه پس از دریافت درمان رخ می دهد. این ممکن است در صورتی اتفاق بیفتد که بدون کاندوم با فردی که تریک دارد رابطه جنسی داشته باشید. برای جلوگیری از عفونت مجدد، شرکای جنسی شما باید همزمان تحت درمان قرار گیرند.
تا زمانی که شما و شریک جنسیتان درمان را کامل نکنید، نباید دوباره رابطه جنسی داشته باشید. شما باید حدود سه ماه پس از درمان مجدداً آزمایش انجام دهید، حتی اگر شریک جنسی شما تحت درمان قرار گرفته باشد.
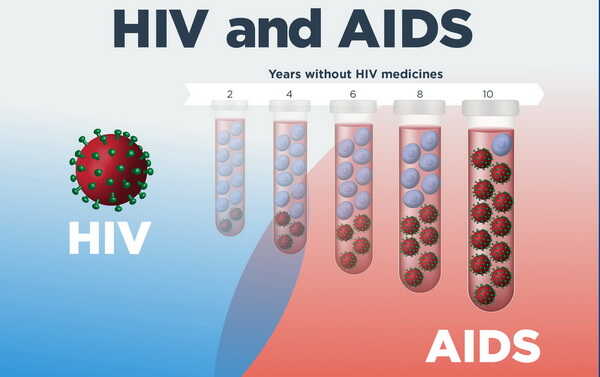
ایدز
HIV می تواند به سیستم ایمنی آسیب برساند و خطر ابتلا به ویروس ها یا باکتری های دیگر و ابتلا به سرطان های خاص را افزایش دهد.
با درمان های امروزی، بسیاری از افراد مبتلا به HIV زندگی طولانی و سالمی دارند.
اما اگر این ویروس درمان نشود، می تواند به ایدز منجر شود، جایی که بدن در برابر عفونت ها و بیماری های جدی آسیب پذیر می شود.
علائم ایدز
افراد مبتلا به ایدز ممکن است موارد زیر را تجربه کنند:
- کاهش وزن سریع
- خستگی مفرط
- زخم ها
- عفونت ها
- اختلالات عصبی
- سرطان ها
هیچ درمانی برای ایدز در دسترس نیست. و با توجه به انواع بیماری هایی که می تواند در نتیجه ضعف شدید سیستم ایمنی ایجاد شود، امید به زندگی بدون درمان حدود ۳ سال است.
بیماری های مقاربتی و بارداری
برخی از بیماری های مقاربتی می توانند در دوران بارداری به جنین یا نوزاد در هنگام زایمان منتقل شوند. اما این مورد برای همه STD ها صدق نمی کند.
- سیفلیس می تواند به نوزاد متولد نشده منتقل شود و منجر به عفونت جدی، سقط جنین یا مرده زایی شود.
- زگیل تناسلی نیز می تواند به نوزاد منتقل شود، اما بسیار نادر است.
- PID می تواند حاملگی های آینده را تحت تاثیر قرار دهد و احتمال حاملگی خارج از رحم را بیشتر کند و از هر ۱۰ نفر ۱ نفر باعث ناباروری شود.
- برای جلوگیری از عوارض با اطمینان از تشخیص و درمان هر گونه عفونت، از نظر عفونت های مقاربتی، از جمله HIV و سیفلیس غربالگری شوید.
- توجه داشته باشید که ممکن است به زایمان سزارین نیاز باشد – به خصوص اگر زگیل تناسلی کشش واژن را دشوار کند.
تشخیص و درمان STD
تشخیص بیماری های مقاربتی کار دشواریست با این حال پزشکان با استفاده از روش های زیر سعی در تشخیص به موقع بیماری دارند:
- معاینه فیزیکی.
- گزارش شرح حال بیمار.
- آزمایش خون.
- آزمایش ادرار و مدفوع.
- کشت های عفونی.
سواب از داخل دهان و گلو.
سواب از اندام تناسلی، مانند مجرای ادرار در مردان یا دهانه رحم در زنان.
سواب از هر گونه ترشحات یا زخم.
سوراخ کمری، جهت دسترسی به مایع مغزی نخاعی.
استفاده از کیت های تشخیص سریع و تست خانگی برای چندین بیماری مقاربتی، از جمله کلامیدیا، سوزاک، سفلیس، تریکومونیازیس و هپاتیت C در دسترس هستند.
- روش های تخصصی، مانند جراحی یا کولپوسکوپی.
ممکن است بیماری های STI بدون عفونت باشد و تشخیص را با دشواری روبرو کند.
گزینه های درمانی STD
بیماری های مقاربتی می توانند اثرات متفاوتی بر بدن داشته باشند.
بسته به شرایط، چندین گزینه درمانی وجود دارد، از جمله:
- آنتی بیوتیک ها.
- سایر داروهای خوراکی یا موضعی.
- عمل جراحی.
- لیزر.
- همچنین ممکن است به شما توصیه شود که شیوه زندگی خود را تغییر دهید، مانند پرهیز از رابطه جنسی تا زمان کامل شدن درمان.
به یاد داشته باشید که با اکثر بیماری های مقاربتی، نمی توان هیچ آسیبی را که بیماری قبلاً ایجاد کرده است، جبران کرد. و برخی از بیماری های مقاربتی، مانند زگیل تناسلی و ایدز، قابل درمان نیستند.
تشخیص بیماری های مقاربتی
بیماری های مقاربتی اغلب بدون علامت هستند. هنگامی که علائم ظاهر می شوند، می توانند غیر اختصاصی باشند. علاوه بر این، آزمایشهای آزمایشگاهی بر روی نمونههای خون، ادرار یا آناتومیک متکی هستند.
تست های تشخیصی دقیق برای بیماری های مقاربتی (با استفاده از فناوری مولکولی) به طور گسترده در کشورهای با درآمد بالا استفاده می شود به ویژه برای تشخیص عفونت های بدون علامت مفید هستند. با این حال، تا حد زیادی در کشورهای با درآمد کم و متوسط (LMICs) برای کلامیدیا و سوزاک در دسترس نیستند.
حتی در کشورهایی که آزمایش در دسترس است، اغلب گران است و به طور گسترده در دسترس نیست. علاوه بر این، زمان دریافت نتایج اغلب طولانی است. در نتیجه، پیگیری ممکن است با مشکل مواجه شود و مراقبت یا درمان ناقص باشد.
از سوی دیگر، آزمایشهای ارزان و سریع برای سیفلیس، هپاتیت B و HIV در دسترس هستند. تست سریع سیفلیس و تست سریع دوگانه /HIVسیفلیس در چندین موقعیت با منابع محدود استفاده می شود.
چندین آزمایش سریع دیگر در دست توسعه هستند و پتانسیل بهبود تشخیص و درمان STI را دارند، به ویژه در شرایط محدود با منابع.
پیشگیری از بیماری های مقاربتی
در صورت استفاده صحیح و مداوم، کاندوم یکی از موثرترین روش های محافظت در برابر بیماری های مقاربتی از جمله HIV را ارائه می دهد. اگرچه کاندوم بسیار موثر است، اما محافظتی برای بیماری های مقاربتی که باعث زخم های خارج تناسلی می شوند (به عنوان مثال، سیفلیس یا تبخال تناسلی) ارائه نمی کند.
در صورت امکان، کاندوم باید در تمام رابطه جنسی واژینال و مقعدی استفاده شود.
واکسن های ایمن و بسیار موثر برای ۲ بیماری مقاربتی ویروسی وجود دارد: هپاتیت B و .HPV این واکسن ها پیشرفت های عمده ای را در پیشگیری از بیماری های مقاربتی نشان داده اند. تا پایان سال ۲۰۲۰، واکسن HPV به عنوان بخشی از برنامه های معمول ایمن سازی در ۱۱۱ کشور، عمدتاً کشورهای با درآمد بالا و متوسط، معرفی شد.
برای از بین بردن سرطان دهانه رحم به عنوان یک مشکل بهداشت عمومی در سطح جهان، اهداف پوشش بالای واکسیناسیون HPV، غربالگری و درمان ضایعات پیش سرطانی و مدیریت سرطان باید تا سال ۲۰۳۰ محقق شود و برای چندین دهه در این سطح بالا حفظ شود.
تحقیقات برای تولید واکسنهایی علیه تبخال تناسلی و اچآیوی پیشرفته است و چندین واکسن در مراحل اولیه توسعه بالینی وجود دارد. شواهد فزاینده ای وجود دارد که نشان می دهد واکسن پیشگیری از مننژیت (MenB) محافظت متقابلی در برابر سوزاک ایجاد می کند. تحقیقات بیشتری در مورد واکسن کلامیدیا، سوزاک، سیفلیس و تریکومونیازیس مورد نیاز است.
- About HIV. (2021).
https://www.cdc.gov/hiv/basics/whatishiv.html - Acute pelvic inflammatory disease. (2016).
https://www.rcog.org.uk/en/patients/patient-leaflets/acute-pelvic-inflammatory-disease-pid-tests-and-treatment/ - Brown DL, et al. (2003). Diagnosis and management of syphilis.
https://www.aafp.org/afp/2003/0715/p283.html - Diseases and related conditions. (2021).
https://www.cdc.gov/std/general/default.htm - Genç M, et al. (2000).
https://sti.bmj.com/content/76/2/73.info - Genital warts. (n.d.).
https://www.plannedparenthood.org/learn/stds-hiv-safer-sex/genital-warts - Genital warts symptoms & treatment. (2021).
https://www.avert.org/sex-stis/sexually-transmitted-infections/genital-warts-hpv - HIV and AIDS. (2021).
https://www.nhs.uk/conditions/hiv-and-aids/ - HPV and cancer. (2021).
https://www.cancer.gov/about-cancer/causes-prevention/risk/infectious-agents/hpv-and-cancer - How do I get treated for genital warts? (n.d.).
https://www.plannedparenthood.org/learn/stds-hiv-safer-sex/genital-warts/how-do-i-get-treated-genital-warts - Pelvic inflammatory disease. (2018).
https://www.nhs.uk/conditions/pelvic-inflammatory-disease-pid/




اشتیاق من برای کار شما، همانطور که در مورد الهام شما وجود دارد، با اشتیاق شما روبرو می شود. آثار هنری شما جذاب است، در حالی که اطلاعات نوشته شده بسیار آموزنده است.