فهرست مطالب
پیشگیری، تشخیص و درمان بیماری آبله میمون
Monkey Pox
مطالب کلیدی درمورد ویروس آبله میمونی
واکسن های مورد استفاده در برنامه ریشه کنی آبله نیز محافظت در برابر آبله میمون را فراهم کردند. واکسن های جدیدتری ساخته شده است که یکی از آنها برای پیشگیری از آبله میمون تایید شده است.
بیماری آبله میمون توسط ویروس آبله میمون، عضوی از جنس Orthopoxvirus در خانواده Poxviridae ایجاد می شود.
آبله میمون معمولاً بیماری است که خود به خود بهبود می یابد. علائم آن بین ۲ تا ۴ هفته طول می کشد. موارد شدید ممکن است رخ دهد. در زمان های اخیر، نسبت مرگ و میر در حدود ۳-۶٪ بوده است.
بیماری آبله میمون از طریق تماس نزدیک با شخص یا حیوان آلوده یا مواد آلوده به ویروس به انسان منتقل می شود.
ویروس آبله میمون از طریق تماس نزدیک با ضایعات، مایعات بدن، قطرات تنفسی و مواد آلوده از فردی به فرد دیگر منتقل می شود.
آبله میمون یک بیماری مشترک بین انسان و دام است که عمدتاً در مناطق جنگل های بارانی استوایی مرکز و غرب آفریقا رخ می دهد و گهگاه به مناطق دیگر منتقل می شود.
یک عامل ضد ویروسی توسعه یافته برای درمان آبله نیز برای درمان آبله میمون مجوز گرفته است.
تظاهرات بالینی بیماری آبله میمون شبیه آبله است که یک عفونت ارتوپوکس ویروس است که در سال ۱۹۸۰ در سراسر جهان ریشه کن شده است.
آبله میمون معمولاً از نظر بالینی با علائمی مانند تب، بثورات و غدد لنفاوی متورم تظاهرپیدا میکند و ممکن است منجر به طیف وسیعی از عوارض پزشکی شود.
تشخیص آبله میمون با توجه به علائم آن اهمیت دارد.
مقدمه
آبله میمون یک زئونوز ویروسی (ویروسی که از حیوانات به انسان منتقل می شود) با علائمی مشابه که در گذشته در بیماران مبتلا به آبله دیده می شد، اگرچه از نظر بالینی شدت آن کمتر است.
با ریشه کنی آبله در سال ۱۹۸۰ و متعاقباً توقف واکسیناسیون آبله، آبله میمون به عنوان مهم ترین ویروس ارتوپاکس برای سلامت عمومی مطرح شد.
آبله میمون عمدتاً در مرکز و غرب آفریقا، اغلب در مجاورت جنگل های بارانی استوایی رخ می دهد و به طور فزاینده ای در مناطق شهری ظاهر می شود. میزبان حیوانات شامل طیفی از جوندگان و پستانداران غیر انسانی هستند.
بررسی ارتباط انسان و دام از ساده ترین روش های تشخیص آبله میمون است.
بیماری زایی ویروس
ویروس آبله میمون دارای DNA دو رشته ای پوشش دار است که متعلق به جنس Orthopoxvirus از خانواده Poxviridae است.
دو نوع ژنتیکی مجزا برای ویروس آبله میمون وجود دارد: نوع آفریقای مرکزی (حوضه کنگو) و نوع آفریقای غربی.
نوع حوضه کنگو از لحاظ تاریخی باعث بیماری شدیدتر شده است و تصور می شد که بیشتر قابل انتقال است.
تقسیم جغرافیایی بین دو نوع تاکنون در کامرون بوده است، تنها کشوری که هر دو نوع ویروس در آن یافت شده است.
میزبان طبیعی ویروس آبله میمون
گونه های مختلف جانوری به عنوان گروهی که نسبت به ویروس آبله میمون حساس هستند شناسایی شده اند.
این گروه شامل سنجاب ها، موشهای صحرایی گامبیایی، نخستیهای غیرانسانی و سایر گونهها میشود.
تاریخچه طبیعی ویروس آبله میمون به طور دقیق در دسترس نیست و مطالعات بیشتری برای شناسایی منشا دقیق و چگونگی حفظ گردش ویروس در طبیعت مورد نیاز است.
شیوع بیماری آبله میمون
آبله میمون انسانی برای اولین بار در سال ۱۹۷۰ در جمهوری دموکراتیک کنگو در یک پسر ۹ ماهه در منطقه ای که آبله در سال ۱۹۶۸ از بین رفته بود در انسان شناسایی شد.
از آن زمان، بیشتر موارد بیمری از مناطق روستایی و جنگلی گزارش شده بود. حوضه کنگو، به ویژه در جمهوری دموکراتیک کنگو و موارد انسانی به طور فزاینده ای از سراسر آفریقای مرکزی و غربی گزارش شد.
از سال ۱۹۷۰، موارد انسانی آبله میمون در ۱۱ کشور آفریقایی گزارش شده است: بنین، کامرون، جمهوری آفریقای مرکزی، جمهوری دموکراتیک کنگو، گابن، ساحل عاج، لیبریا، نیجریه، جمهوری کنگو، سیرالئون و سودان جنوبی .
شیوع واقعی آبله میمون مشخص نیست. به عنوان مثال، در سال ۱۹۹۶-۱۹۹۷، شیوع بیماری در جمهوری دموکراتیک کنگو با نسبت مرگ و میر کمتر و نرخ حمله بالاتر از حد معمول گزارش شد.
شیوع همزمان آبله مرغان (ناشی از ویروس واریسلا، که یک ویروس ارتوپاکس نیست) و آبله میمون پیدا شد، که می تواند تغییرات واقعی درمورد انتقال ویروس را در این مورد توضیح دهد.
از سال ۲۰۱۷، نیجریه با بیش از ۵۰۰ مورد مشکوک و بیش از ۲۰۰ مورد تایید شده و نسبت مرگ و میر تقریباً ۳٪ شیوع گسترده ای را تجربه کرده است.
آبله میمون یک بیماری مهم بهداشت عمومی جهانی است، زیرا نه تنها کشوهای غرب و مرکز آفریقا، بلکه سایر نقاط جهان را نیز درگیر می کند.
در سال ۲۰۰۳، اولین شیوع آبله میمون در خارج از آفریقا در ایالات متحده آمریکا بود و با تماس با سگهای خانگی آلوده مرتبط بود. این حیوانات خانگی با موشهای کیسهدار گامبیایی که از غنا به کشور وارد شده بودند، نگهداری میشدند.
این شیوع منجر به ابتلای بیش از ۷۰ مورد آبله میمون در ایالات متحده شد.
آبله میمون نیز در مسافرانی از نیجریه به اسرائیل در سپتامبر ۲۰۱۸، به بریتانیا در سپتامبر ۲۰۱۸، دسامبر ۲۰۱۹، می ۲۰۲۱ و می ۲۰۲۲، به سنگاپور در می ۲۰۱۹ و به ایالات متحده آمریکا در ژوئیه و نوامبر ۲۰۲۱، گزارش شده است.
در می ۲۰۲۲، موارد متعدد آبله میمون در چندین کشور غیر بومی شناسایی شد. در حال حاضر مطالعاتی برای درک بیشتر اپیدمیولوژی، منابع عفونت و الگوهای انتقال در حال انجام است.
انتقال بیماری آبله میمون
انتقال از حیوان به انسان (زئونوز) می تواند از تماس مستقیم با خون، مایعات بدن، یا ضایعات پوستی یا مخاطی حیوانات آلوده رخ دهد.
منشا طبیعی آبله میمون هنوز شناسایی نشده است، اگرچه جوندگان محتمل ترین آنها هستند.
خوردن گوشتی که به اندازه کافی پخته نشده و سایر محصولات حیوانی حیوانات آلوده یک عامل خطر احتمالی است.
افرادی که در مناطق جنگلی یا نزدیک آن زندگی می کنند ممکن است در معرض حیوانات آلوده غیرمستقیم یا سطح پایین قرار بگیرند.
انتقال از انسان به انسان می تواند در اثر تماس نزدیک با ترشحات تنفسی، ضایعات پوستی فرد مبتلا یا اشیاء آلوده اخیر ایجاد شود.
انتقال از طریق ذرات تنفسی قطرات معمولا مستلزم تماس طولانی مدت چهره به چهره است که کارکنان بهداشت، اعضای خانواده و سایر تماس های نزدیک موارد فعال را در معرض خطر بیشتری قرار می دهد.
با این حال، طولانیترین زنجیره انتقال ثبت شده در یک جامعه در سالهای اخیر از ۶ به ۹ عفونت متوالی فرد به فرد افزایش یافته است.
این مساله ممکن است منعکس کننده کاهش ایمنی در همه جوامع به دلیل توقف واکسیناسیون آبله باشد.
انتقال همچنین می تواند از طریق جفت از مادر به جنین (که می تواند منجر به آبله میمون مادرزادی شود) یا در طی تماس نزدیک در حین تولد و پس از تولد رخ دهد.
در حالی که تماس فیزیکی نزدیک یک عامل خطر شناخته شده برای انتقال است، در حال حاضر مشخص نیست که آیا آبله میمون می تواند به طور خاص از طریق راه های انتقال جنسی منتقل شود یا خیر.
برای درک بهتر این خطر به مطالعات بیشتری نیاز است.
علائم بیماری آبله میمون
دوره کمون (فاصله از عفونت تا شروع علائم) آبله میمون معمولا از ۶ تا ۱۳ روز است اما می تواند بین ۵ تا ۲۱ روز نیز باشد.
عفونت را می توان به دو دوره تقسیم کرد:
دوره تهاجم (بین ۰ تا ۵ روز طول می کشد) که با تب، سردرد شدید، لنفادنوپاتی (تورم غدد لنفاوی)، کمردرد، میالژی (درد عضلانی) و آستنی شدید (کمبود انرژی) مشخص می شود.
لنفادنوپاتی یکی از ویژگی های متمایز آبله میمون در مقایسه با سایر بیماری هایی است که ممکن است در ابتدا به صورت مشابه با این بیماری ظاهر شوند (آبله مرغان، سرخک، آبله).
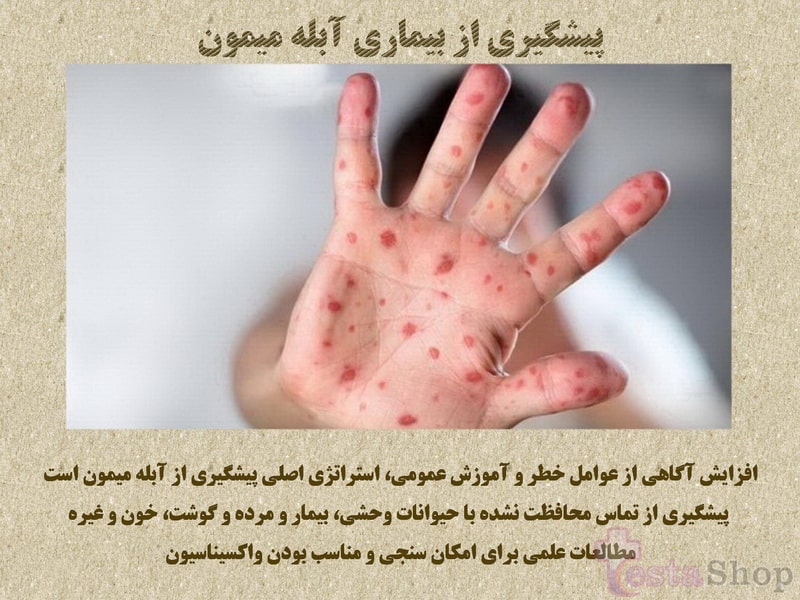
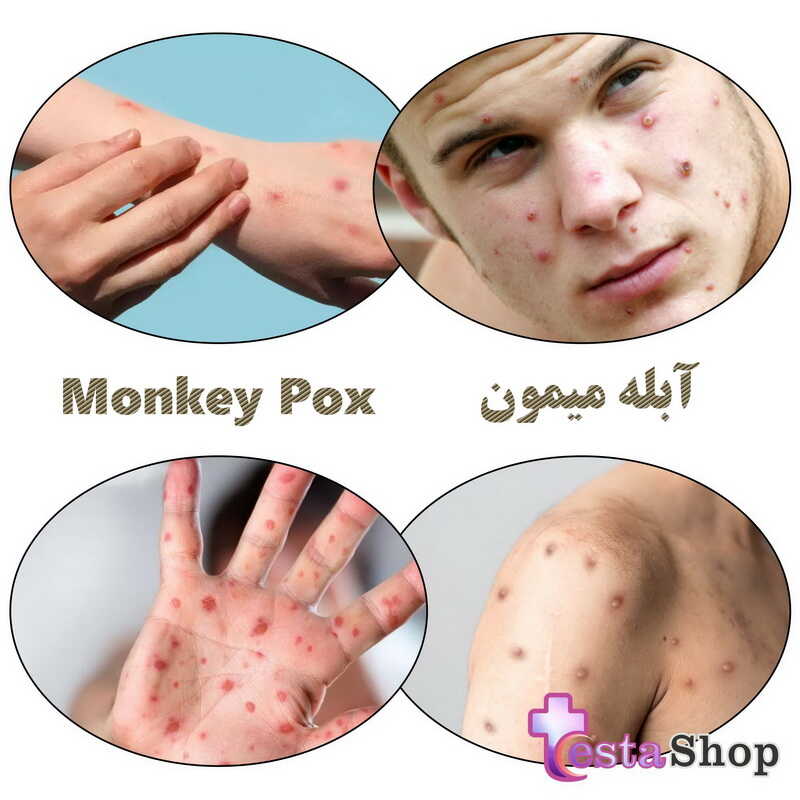
آبله پوست معمولاً در عرض ۱ تا ۳ روز پس از ظهور تب شروع می شود.
بثورات بیشتر بر روی صورت و اندامها متمرکز است تا روی تنه.
صورت (در ۹۵ درصد موارد) و کف دست ها و کف پاها (در ۷۵ درصد موارد) را درگیر می کند.
همچنین غشاهای مخاطی دهان (در ۷۰٪ موارد)، دستگاه تناسلی (۳۰٪) ، ملتحمه (۲۰٪) و همچنین قرنیه تحت تأثیر قرار می گیرند.
بثورات به طور متوالی از ماکول (ضایعات با پایه صاف) به پاپول (ضایعات سفت کمی برآمده)، وزیکول (ضایعات پر از مایع شفاف)، پوسچول (ضایعات پر از مایع زرد رنگ)، و پوستههایی که خشک میشوند و میافتند، تکامل مییابد.
تعداد ضایعات از چند تا چند هزار متغیر است.
در موارد شدید، ضایعات میتوانند تا زمانی که بخشهای بزرگی از پوست از بین برود، با هم ترکیب شوند.
آبله میمون معمولاً یک بیماری خود محدود شونده است که علائم آن بین ۲ تا ۴ هفته طول می کشد.
موارد شدید بیشتر در میان کودکان رخ می دهد و به میزان قرار گرفتن در معرض ویروس، وضعیت سلامت بیمار و ماهیت عوارض مربوط می شود.
نقص سیستم ایمنی زمینه ای ممکن است منجر به پیامدهای بدتری شود.
اگرچه واکسیناسیون علیه آبله در گذشته محافظت کننده بود، اما امروزه افراد کمتر از ۴۰ تا ۵۰ سال (بسته به کشور) ممکن است به دلیل توقف کمپین های واکسیناسیون آبله در سطح جهان پس از ریشه کنی این بیماری، بیشتر مستعد ابتلا به آبله می باشند.
عوارض آبله میمون می تواند شامل عفونت های ثانویه، برونکوپنومونی، سپسیس، آنسفالیت و عفونت قرنیه با از دست دادن بینایی متعاقب آن باشد. میزان بروز عفونت بدون علامت مشخص نیست.
نسبت مرگ و میر موارد آبله میمون از نظر تاریخی بین ۰ تا ۱۱ درصد در جمعیت عمومی بوده و در میان کودکان خردسال بیشتر بوده است. در زمان های اخیر، نسبت مرگ و میر در حدود ۳-۶٪ بوده است.
تشخیص آبله میمون
تشخیص افتراقی بالینی که باید در نظر گرفته شود شامل سایر بیماریهای راش مانند آبله مرغان، سرخک، عفونتهای پوستی باکتریایی، گال، سیفلیس و آلرژیهای مرتبط با دارو است.
لنفادنوپاتی در مرحله پرودرومال بیماری می تواند یک ویژگی بالینی برای تشخیص آبله میمون از آبله یا آبله مرغان باشد.
در صورت مشکوک شدن به آبله میمونی، کارکنان بهداشت باید نمونه مناسبی را جمع آوری کرده و به آزمایشگاهی با قابلیت مناسب انتقال دهند. تایید آبله میمون به نوع و کیفیت نمونه و نوع آزمایش بستگی دارد.
بنابراین، نمونه ها باید مطابق با الزامات ملی و بین المللی بسته بندی و ارسال شوند. واکنش زنجیره ای پلیمراز (PCR) با توجه به دقت و حساسیت آن، بهترین نوع آزمایش است.
برای این منظور، نمونههای تشخیصی مناسب برای افراد مبتلا به آبله میمون از ضایعات پوستی – پوشش یا مایع وزیکولها و پوسچولها و پوستههای خشک هستند.
در صورت امکان، بیوپسی یک گزینه است. نمونه های ضایعه باید در یک لوله خشک و استریل (بدون محیط انتقال ویروس) و سرد نگهداری شوند.
آزمایش خون PCR معمولاً به دلیل کوتاه بودن مدت زمان ویرمی نسبت به زمان جمع آوری نمونه پس از شروع علائم، قطعی نیست و نباید به طور معمول از بیماران جمع آوری شود.
از آنجایی که ارتوپاکس ویروسها از نظر سرولوژیکی واکنش متقاطع دارند، روشهای تشخیص آنتیژن و آنتیبادی تاییدی خاص برای آبله میمون ارائه نمیدهند.
بنابراین روش های سرولوژی و تشخیص آنتی ژن برای تشخیص یا بررسی موردی در مواردی که منابع محدود هستند توصیه نمی شود.
علاوه بر این، واکسیناسیون اخیر یا از راه دور با یک واکسن مبتنی بر واکسینیا (مثلاً هرکسی که قبل از ریشه کنی آبله واکسینه شده است، یا اخیراً به دلیل خطر بالاتر واکسینه شده است، مانند پرسنل آزمایشگاه ارتوپاکس ویروس) ممکن است منجر به نتایج مثبت کاذب شود.
به منظور تفسیر نتایج آزمایش، ضروری است که اطلاعات بیمار با نمونه ها ارائه شود، از جمله:
- الف) تاریخ شروع تب.
- ب) تاریخ شروع بثورات.
- ج) تاریخ جمع آوری نمونه.
- د) وضعیت فعلی فرد.
- ه) مرحله راش
- و) سن.
درمان بیماری آبله میمون
مراقبت بالینی برای آبله میمون باید به طور کامل برای کاهش علائم، مدیریت عوارض و جلوگیری از عوارض طولانی مدت بهینه شود.
برای حفظ وضعیت تغذیه مناسب، باید به بیماران مایعات و غذا داده شود.
عفونت های باکتریایی ثانویه باید همانطور که نشان داده شده درمان شوند.
یک عامل ضد ویروسی به نام tecovirimat که برای آبله ساخته شده بود، توسط آژانس دارویی اروپا (EMA) برای آبله میمون در سال ۲۰۲۲ بر اساس دادههای مطالعات حیوانی و انسانی مجوز گرفت که هنوز به طور گسترده در دسترس نیست.
درمان آبله میمون باید به طور کامل و تا رفع تمامی علائم ادامه پیدا کند.
اگر برای مراقبت از بیمار استفاده می شود، tecovirimat باید به طور ایده آل در زمینه تحقیقات بالینی با جمع آوری داده های آینده نگر نظارت شود.
واکسیناسیون
واکسیناسیون علیه آبله از طریق چندین مطالعه مشاهده ای نشان داده شد که حدود ۸۵ درصد در پیشگیری از آبله میمون موثر است. بنابراین، واکسیناسیون قبلی آبله ممکن است منجر به بیماری خفیفتری شود.
شواهد واکسیناسیون قبلی علیه آبله را معمولاً می توان به صورت اسکار روی بازو یافت.
در حال حاضر، واکسنهای اصلی (نسل اول) آبله دیگر در دسترس عموم نیستند.
برخی از پرسنل آزمایشگاه یا کارکنان بهداشت ممکن است واکسن جدیدتری برای آبله دریافت کرده باشند تا از آنها در صورت قرار گرفتن در معرض ارتوپاکس ویروس ها در محل کار محافظت شود.
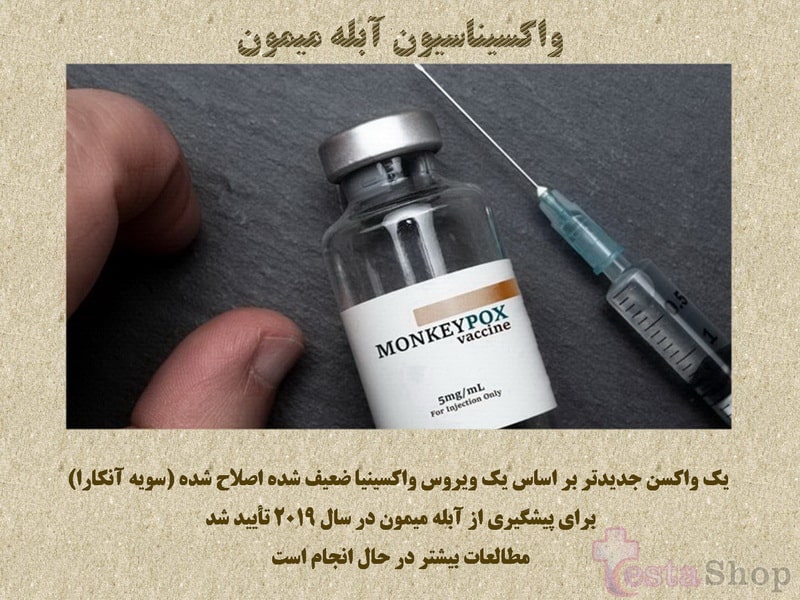
یک واکسن جدیدتر بر اساس یک ویروس واکسینیا ضعیف شده اصلاح شده (سویه آنکارا) برای پیشگیری از آبله میمون در سال ۲۰۱۹ تأیید شد. این واکسن دو دوز است که در دسترس بودن آن محدود است.
واکسنهای آبله و آبله میمون در فرمولبندیهای مبتنی بر ویروس واکسینیا به دلیل محافظت متقاطع برای پاسخ ایمنی به ارتوپاکس ویروسها ایجاد میشوند.
پیشگیری از انتقال و سرایت آبله میمون
افزایش آگاهی از عوامل خطر و آموزش مردم در مورد اقداماتی که می توانند برای کاهش در معرض قرار گرفتن ویروس انجام دهند، استراتژی اصلی پیشگیری آبله میمون است.
اکنون مطالعات علمی برای ارزیابی امکان سنجی و مناسب بودن واکسیناسیون برای پیشگیری و کنترل آبله میمون در حال انجام است.
برخی از کشورها سیاست هایی برای ارائه واکسن به افرادی که ممکن است در معرض خطر باشند مانند پرسنل آزمایشگاه و کارکنان بهداشت دارند و در حال توسعه این موارد هستند.
افزایش آگاهی از عوامل خطر و آموزش عمومی، استراتژی اصلی پیشگیری از آبله میمون است
پیشگیری از تماس محافظت نشده با حیوانات وحشی، بیمار و مرده و گوشت، خون و غیره
مطالعات علمی برای امکان سنجی و مناسب بودن واکسیناسیون
ارائه واکسن به افرادی که ممکن است در معرض خطر باشند مانند
کاهش خطر انتقال انسان به انسان
نظارت و شناسایی سریع موارد جدید برای مهار شیوع بسیار مهم است.
در طول شیوع آبله میمونی انسان، تماس نزدیک با افراد آلوده مهم ترین عامل خطر برای عفونت ویروس آبله میمون است.
کارکنان بهداشتی و اعضای خانواده در معرض خطر بیشتری برای ابتلا هستند.
کارکنان بهداشتی که از بیماران مبتلا به عفونت مشکوک یا تایید شده ویروس آبله میمون مراقبت می کنند، یا نمونه هایی از آنها را به کار می گیرند، باید اقدامات احتیاطی استاندارد کنترل عفونت را اجرا کنند.
در صورت امکان، افرادی که قبلاً علیه آبله واکسینه شده اند باید برای مراقبت از بیمار انتخاب شوند.
نمونه های گرفته شده از افراد و حیوانات مشکوک به عفونت ویروس آبله میمون باید توسط کارکنان آموزش دیده ای که در آزمایشگاه های مجهز کار می کنند نگهداری شود.
نمونه های بیمار باید طبق دستورالعمل سازمان بهداشت جهانی برای حمل و نقل مواد عفونی برای حمل و نقل با بسته بندی سه گانه آماده شوند.
کاهش خطر انتقال انسان به انسان
نظارت و شناسایی سریع موارد جدید برای مهار شیوع بسیار مهم است.
در طول شیوع آبله میمونی انسان، تماس نزدیک با افراد آلوده مهم ترین عامل خطر برای عفونت ویروس آبله میمون است.
کارکنان بهداشتی و اعضای خانواده در معرض خطر بیشتری برای ابتلا هستند.
کارکنان بهداشتی که از بیماران مبتلا به عفونت مشکوک یا تایید شده ویروس آبله میمون مراقبت می کنند، یا نمونه هایی از آنها را به کار می گیرند، باید اقدامات احتیاطی استاندارد کنترل عفونت را اجرا کنند.
در صورت امکان، افرادی که قبلاً علیه آبله واکسینه شده اند باید برای مراقبت از بیمار انتخاب شوند.
نمونه های گرفته شده از افراد و حیوانات مشکوک به عفونت ویروس آبله میمون باید توسط کارکنان آموزش دیده ای که در آزمایشگاه های مجهز کار می کنند نگهداری شود.
نمونه های بیمار باید طبق دستورالعمل سازمان بهداشت جهانی برای حمل و نقل مواد عفونی برای حمل و نقل با بسته بندی سه گانه آماده شوند.
کاهش خطر انتقال انسان و دام
با گذشت زمان، بیشتر عفونت های انسانی ناشی از انتقال اولیه از حیوان به انسان است. از تماس محافظت نشده با حیوانات وحشی، به ویژه آنهایی که بیمار یا مرده هستند، از جمله گوشت، خون و سایر قسمت های آنها باید اجتناب شود.
علاوه بر این، تمام غذاهای حاوی گوشت حیوانی یا قطعات آن باید قبل از مصرف کاملاً پخته شوند.
پیشگیری از آبله میمون از طریق محدودیت در تجارت حیوانات
برخی از کشورها مقرراتی را وضع کرده اند که واردات جوندگان را محدود می کند. حیوانات اسیر که به طور بالقوه آلوده به آبله میمون هستند باید از حیوانات دیگر جدا شده و بلافاصله در قرنطینه قرار داده شوند.
هر حیوانی که ممکن است با حیوان آلوده تماس داشته باشد باید قرنطینه شود، با اقدامات احتیاطی استاندارد رفتار شود و علائم آبله میمون به مدت ۳۰ روز تحت نظر باشد.
ارتباط آبله میمون با آبله
آبله، یک عفونت ارتوپاکس ویروس مرتبط با آبله میمون است که ریشه کن شده است. آبله راحتتر منتقل میشد و اغلب کشنده بود زیرا حدود ۳۰ درصد از بیماران جان خود را از دست دادند.
آخرین مورد آبله به طور طبیعی در سال ۱۹۷۷ رخ داد و در سال ۱۹۸۰ اعلام شد که آبله در سراسر جهان پس از یک کمپین جهانی واکسیناسیون و مهار ریشه کن شده است.
۴۰ سال یا بیشتر از زمانی که همه کشورها واکسیناسیون معمول آبله را با واکسن های مبتنی بر واکسینیا متوقف کرده اند می گذرد.
از آنجایی که واکسیناسیون در غرب و مرکز آفریقا در برابر آبله میمون نیز محافظت می کند، جمعیت های واکسینه نشده نیز در حال حاضر بیشتر مستعد ابتلا به عفونت ویروس آبله میمون هستند.
در حالی که آبله دیگر به طور طبیعی رخ نمی دهد، بخش بهداشت جهانی در صورت بروز مجدد آن از طریق مکانیسم های طبیعی، تصادف آزمایشگاهی یا انتشار عمدی، هوشیار باقی می ماند.
برای اطمینان از آمادگی جهانی در صورت ظهور مجدد آبله، واکسن های جدیدتر، عوامل تشخیصی و ضد ویروسی در حال توسعه هستند که اکنون می توانند برای پیشگیری و کنترل آبله میمون مفید باشند.